当今,世界人口受到的人工辐射源的照射中,医疗照射居于首位,因为近一百多年来,电离辐射在医学领域的应用与日俱增,它已成为诊断和治疗的重要手段。医疗照射来源于X射线诊断检查,体内引入放射性核素的核医学诊断以及放射治疗过程。随着医疗保健事业的发展,接受医疗照射的人数愈来愈多。据统计,在发达国家接受X射线检查的频率每年每1000居民约为300~900人次,在发展中国家接受X射线检查的频率约为发达国家的10%。对病人个人诊断照射产生的剂量是相当低的,有效剂量介于0.1~10mSv,其原则是只要达到取得所需足够诊断信息即可。相反,治疗是采用很高的剂量,精确地照射肿瘤部位(处方的典型剂量介于20~60Gy),以便消除疾病或者减缓症状。
(1)X射线摄片或透视
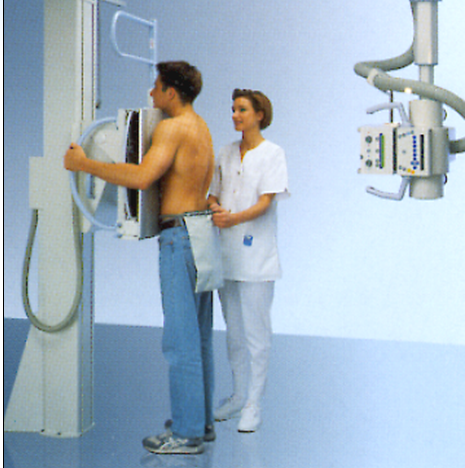
X射线外照射用于放射诊断(放射科)。放射诊断是根据X射线穿过人体受检部位的衰减信息提供人体结构的临床影像。所有的放射设备都包括一个X射线源(X射线管和发生器)与一个影像接收器(如X射线胶片/增光屏、电子影像增强器、数字影像接收器等)。X射线诊断已经是现代各级医院开展健康检查最常用的设备。利用X射线穿透人体而进行体内透视或摄片供医生诊断病情。
常规胸部成像
 多用途透视设备
多用途透视设备
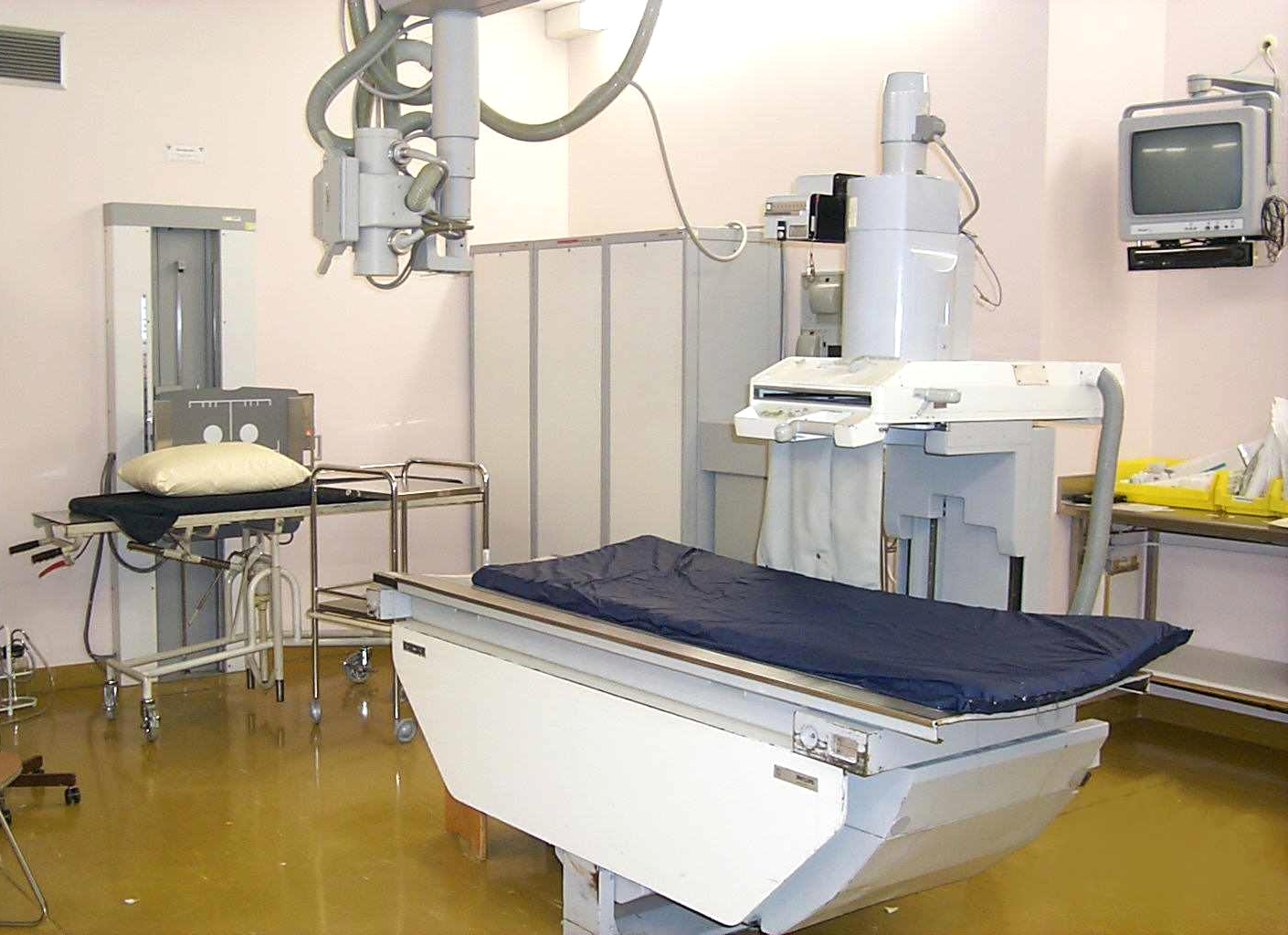
(2)计算机断层成像X-CT
X-CT扫描仪自1970年代早期开始应用于临床以来,显著地推动了医学影像的发展,尤其是脑成像。最初,CT只用于头部扫描,随后开始身体各部位的扫描。 早期的“平移-旋转”扫描发展到“旋转-旋转”技术,这样X射线管与辐射探头都可围绕患者旋转。X射线束形成的影像类似纵切患者的身体“切片” 这些技术的发展已经促进 X-CT 在患者常规检查中的使用次数,扩展了应用范围; X-CT检查对患者照射剂量相对比较高(10~100mSv)。实际上类似检查的受照剂量有所不同是由采用不同成像程序或者不同类型机器引起;为了减少不必要的受照剂量,在作任何X-CT检查之前应当对检查的正当化作出评估。成像过程必须最优化,即以患者受照剂量最小而尽可能多地获得临床信息。
多排(层)螺旋 X-CT
(3)介入放射学
介入放射学是应用X线透视影像引导放射科医师在血管和器官内放置导管支架等以修正或者治疗患者。在心血管和血管内放射学;神经放射(组织活检,栓塞显影等);泌尿生殖系放射(组织活检、肿瘤切除、支架放置)等方面广泛应用。
与其它x线透视相比,介入的x线透视时间比较长并且可能伴随大面积射线照射。患者和操作人员受照剂量可能很高。
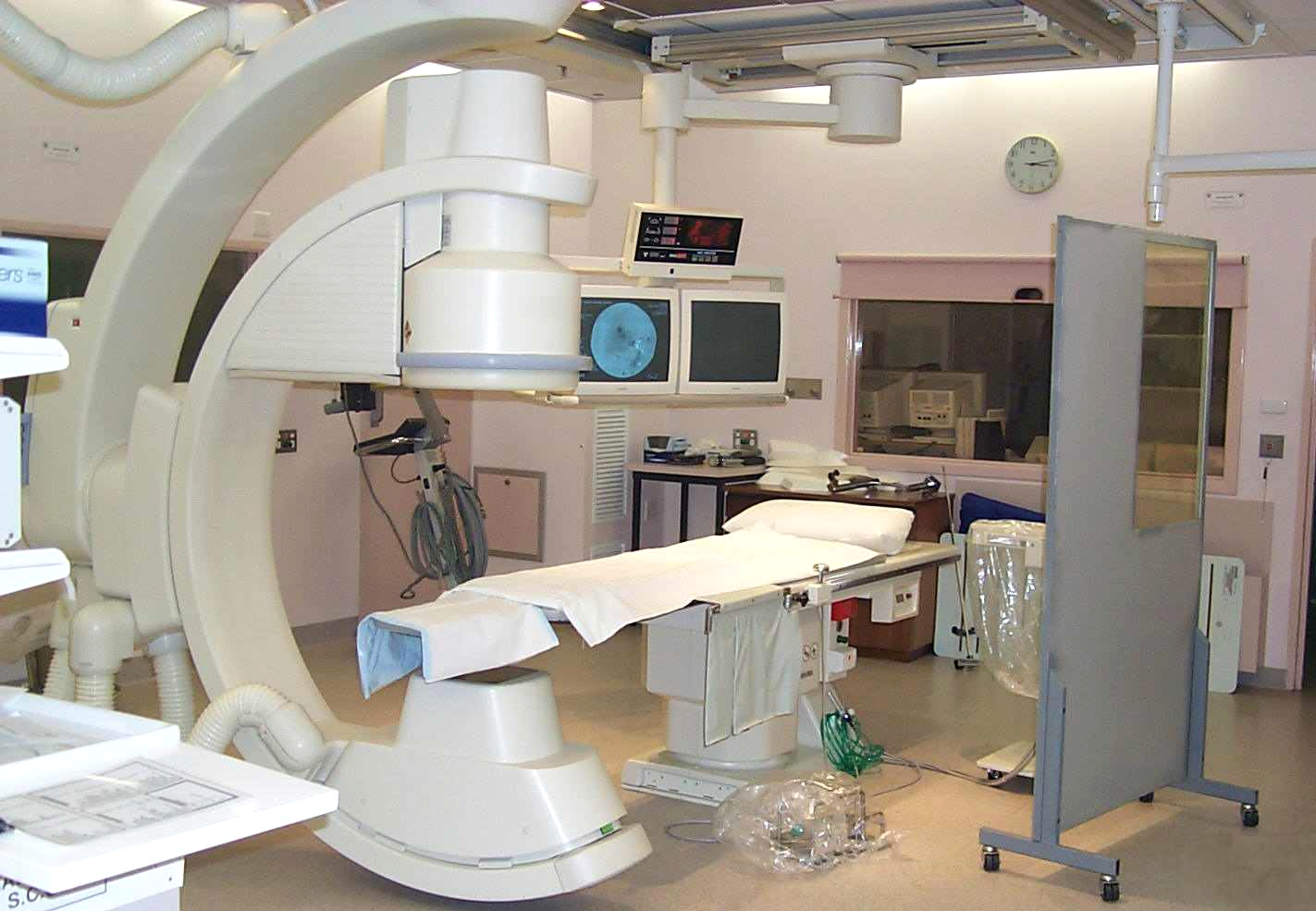 用于介入放射的透视设备
用于介入放射的透视设备
(4)放射治疗
浅表X射线装置,用于治疗小的皮肤疾病。关闭后没有有效射线 ,高能量射线关闭后短期内可能还有放射性,但一般半衰期很短(几秒到几分),长时间照射后应延迟进入治疗室。
浅表X射线装置
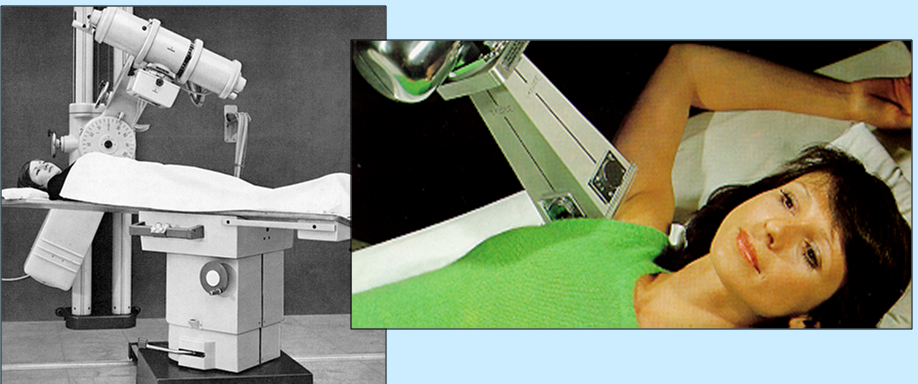 中电压(深部) X射线装置
中电压(深部) X射线装置
(5)核医学
核医学是一个用放射性物质进行诊断和疾病治疗的医学专业。应用相对少量的放射性物质(放射性药物),这些放射性药物可以在特定的器官、骨骼、组织中蓄积。在核医学操作中应用的大多数放射性药物,可以通过特殊的探测器在体外进行探测,比如,γ照相机、PET扫描机等。在甲亢的诊断和治疗;通过心脏应急试验分析心脏功能;骨扫描检查发现转移性肿瘤; 肺灌注扫描鉴定 肺血管栓塞;肾脏、肝脏、胆囊等部位检查,诊断功能失常或梗阻等方面应用。
用于核医学诊断的主要放射性核素是锝-99m( 99mTc )将放射性药物注入受检者体内,放射性药物能被特定的器官吸收,用γ照相机进行显像或分析。
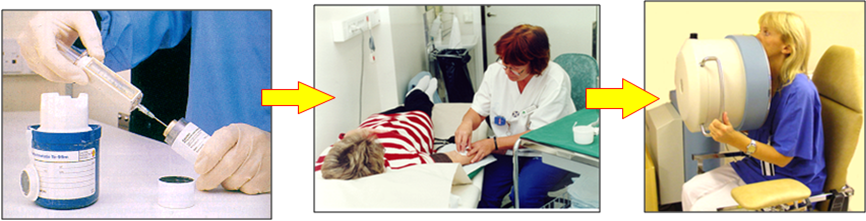 用于核医学治疗的主要核素是碘-131( 131I )
用于核医学治疗的主要核素是碘-131( 131I )
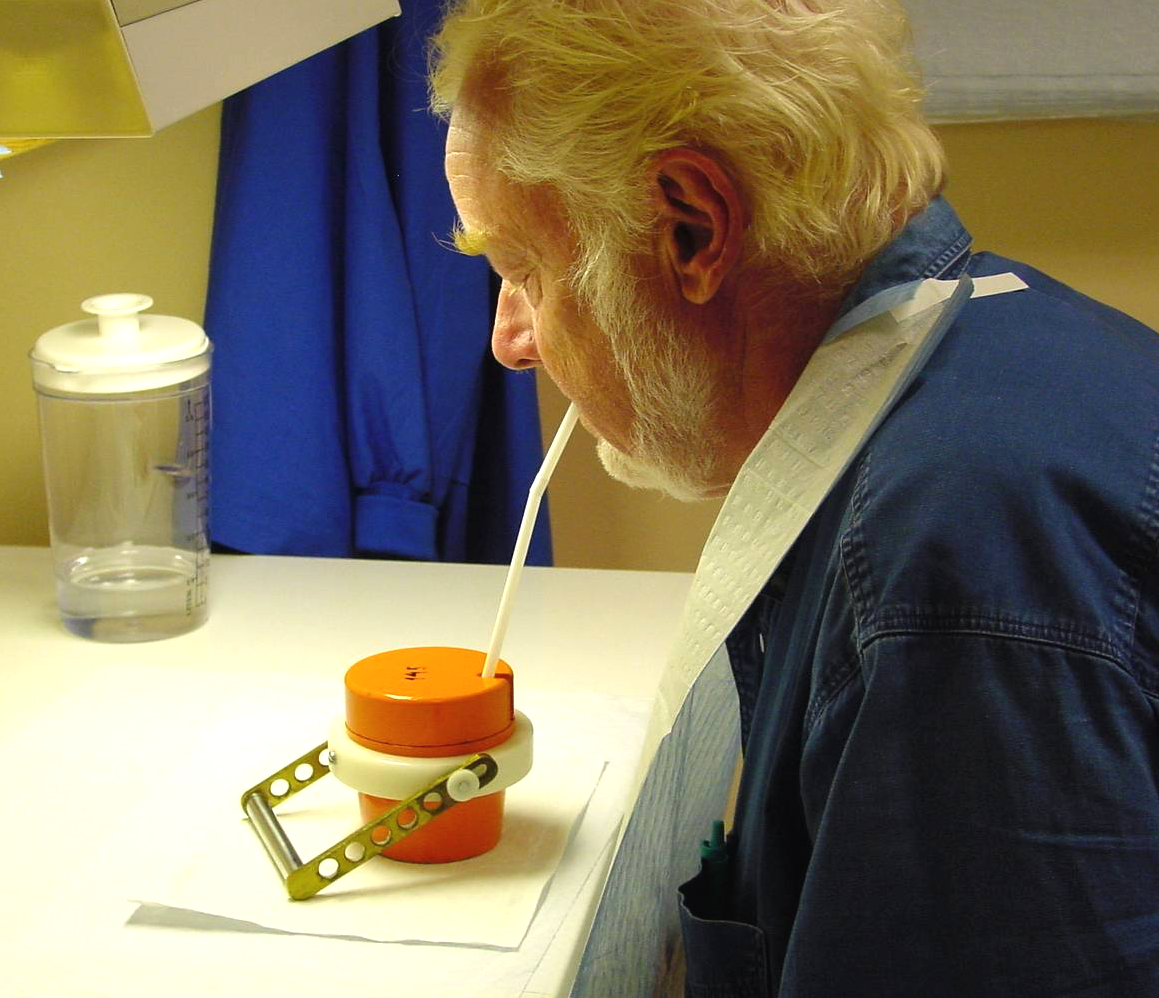 放射性同位素碘-131治疗甲状腺
放射性同位素碘-131治疗甲状腺
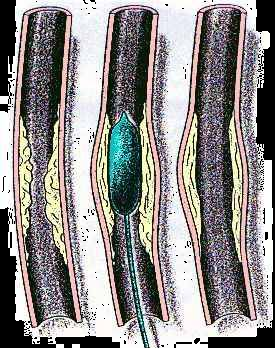
放射性核素碘-131可用于开展甲状腺摄取碘-131功能检查,进行甲亢、甲癌治疗。甲状腺具有高度选择性摄取碘-131的功能,功能亢进的甲状腺组织摄碘-131量将更多。碘-131在甲状腺内停留的时间较长,甲亢患者甲状腺内的有效半减期约3~5天。碘-131衰变时主要发射出β粒子, 且射程短,仅约2~3mm,对周围正常组织一般无影响,因此一定剂量碘-131进入功能亢进的甲状腺组织后, 这些组织在β粒子集中而较长时间的作用下将遭受部分抑制或破坏, 取得类似部分切除甲状腺的效果,减少甲状腺激素的形成,达到治疗甲亢的目的。